Zespół policystycznych jajników (pcos)
Ostatnia aktualizacja: 22 lutego 2023
- Pisząc ten artykuł, korzystaliśmy z:
- 11źródła
- 81badań
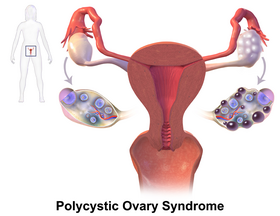
Zespół policystycznych jajników (ang. Polycystic Ovary Syndrome, PCOS), zwany również zespołem wielotorbielowatych jajników, jest zaburzeniem endokrynologicznym dotykającym kobiet w przedziale wiekowym 18-44 lata. Jego nazwa pochodzi od charakterystycznego objawu, jakim jest obecność torbieli w obrębie jajników. Mimo że choroba dotyka głównie układu rozrodczego, manifestuje się również ogólnoustrojowo. Globalnie na PCOS cierpi 5-10% kobiet.
Zebraliśmy wszystko, co warto wiedzieć na temat zespołu policystycznych jajników.
W pigułce
- Zespół policystycznych jajników jest zaburzeniem o podłożu hormonalnym, które dotyczy kobiet w wieku rozrodczym.
- Charakteryzuje się obecnością dużej liczby pęcherzyków w obrazie USG jajników oraz podwyższonym stężeniem androgenów.
- PCOS jest silnie związany z otyłością oraz pogorszeniem parametrów metabolicznych. Z jednej strony jest wywoływany i nasilany przez otyłość, z drugiej - sam w sobie powoduje zwiększenie masy ciała oraz ryzyko chorób o podłożu metabolicznym.
- Choroba dotyka w głównej mierze układu rozrodczego, choć manifestuje się ogólnoustrojowo. Do najczęstszych objawów PCOS należą nieregularny cykl miesiączkowy i brak owulacji, niepłodność, przyrost masy ciała, hirsutyzm, łysienie typu męskiego, trądzik.
- Zespół policystycznych jajników współwystępuje z otyłością, insulinopornością, cukrzycą typu 2, chorobami sercowo-naczyniowymi, NAFLD, trądzikiem, niepłodnością oraz depresją i zaburzeniami lękowymi.
- Leczenie PCOS powinno być holistyczne oraz mieć na celu obniżenie stężenia androgenów i zmniejszenie ryzyka rozwoju zespołu metabolicznego.
Co to jest zespół policystycznych jajników (PCOS)?
Zespół policystycznych jajników jest zaburzeniem hormonalym polegającym na podwyższonym stężeniu androgenów u kobiet w wieku rozdrodczym, w efekcie którego w obrębie jajników powstają liczne torbiele. Choroba w głównej mierze dotyka układu rozrodczego, jednak manifestuje się także w innych obszarach.
PCOS jest jednym z najczęstszych zaburzeń endokrynologicznych u kobiet w przedziale wiekowym 18-44 lata. Cierpi na nie 5-15% kobiet.
Przyczyny PCOS
Patogeneza PCOS jest złożona i wieloczynnikowa. W jego rozwoju biorą udział zarówno czynniki genetyczne, osobnicze jak i środowiskowe. Jeżeli zmagasz się lub podejrzewasz u siebie PCOS, warto wiedzieć, co powoduje zespół policystycznych jajników.
Bezpośrednią przyczyną PCOS są zaburzenia sygnalizacji osi podwzgórze-przysadka-jajniki, które powodują hiperandrogenizm jajników i nadnerczy .
Do pośrednich przyczyn należą natomiast insulinooporność, nagromadzenie i lipotoksyczność tkanki tłuszczowej oraz ogólnoustrojowy stan zapalny . Istnieje również silny związek otyłości oraz dysbiozy jelitowej z PCOS .
1. Insulinooporność. Konsekwencją hiperinsulinemii związanej z insulinoopornością jest nadmierna stymulacja tkanek niewrażliwych na insulinę, w tym jajników. W szczególności insulina i LH (hormon luteinizujący) działają synergistycznie na komórki jajników, stymulując produkcję androgenów. Ponadto insulina nasila aktywność LH poprzez stymulację ekspresji receptorów dla LH, insuliny i insulinopodobnego czynnika wzrostu-1 (ang. insulin-like growth factor-1, IGF-1) na komórkach warstwy ziarnistej jajników oraz poprzez upośledzenie regulacji osi podwzgórze–przysadka–jajniki. Hiperinsulinemia zwiększa odpowiedź steroidów nadnerczy na bodźce hormonu adrenokortykotropowego (ang. Adrenocorticotropic Hormone, ACTH) i zmniejsza syntezę globuliny wiążącej hormony płciowe (ang. Sex Hormone Binding Globulin, SHBG) w wątrobie, co w konsekwencji prowadzi do wzrostu stężenia zarówno całkowitego jak i wolnego testosteronu . Dodatkowo nadmierna produkcja czynnika martwicy nowotworów (TNF-α) wytwarzanego w odpowiedzi na hiperglikemię, może zaostrzyć nieprawidłowości metaboliczne i hormonalne w PCOS .
2. Lipotoksyczność tkanki tłuszczowej. Znajdujące się w tkance tłuszczowej makrofagi uwalniają TNF-α oraz IL-6, które biorą udział w indukowaniu insulinooporności, inicjując towarzyszący PCOS stan zapalny. Ponadto związany z PCOS hiperandrogenizm, prowadzi do nieprawidłowego funkcjonowania tkanki tłuszczowej .
3. Ogólnoustrojowy stan zapalny. Rozwój PCOS jest silnie związany z podwyższonym stężeniem markerów stanu zapalnego - krwinek białych (leukocytów), białka C-reaktywnego (CRP), interleukiny 6 (IL-6), interleukiny 18 (IL-18), białka chemotaktycznego monocytów-1 (MCP-1) i białka zapalnego makrofagów-1α (MIP-1α) . Ten przewlekły stan zapalny dodatkowo pogarsza otyłość i hiperinsulinemia . Istotne znaczenie ma także podwyższone stężenie aldosteronu oraz stosunek aldosteron/renina, co pogłębia leżący u podłoża PCOS stan zapalny i może mieć udział w rozwoju niektórych zaburzeń metabolicznych i sercowo-naczyniowych .
4. Otyłość. Aż u 14% kobiet z BMI>30 występuje zespół policystycznych jajników .
5. Dysbioza jelitowa. Zaburzenia w składzie i funkcjonowaniu mikrobiomu jelitowego mogą być przyczyną rozwoju PCOS. Dysbioza jelitowa może powodować przedostawanie się do krwioobiegu liposacharydów wytwarzanych przez drobnoustoje Gram-ujemne, czego konsekwencją może być aktywacja układu immunologicznego, insulinooporność i hiperandrogenizm. PCOS często współwystępuje z dysbiozą jelitową .
Kto jest najbardziej narażony?
Na zachorowanie na PCOS najbardziej narażone są kobiety z nadwagą lub otyłością, z nieprawidłowymi nawykami żywieniowymi oraz niską aktywnością fizyczną . Czynnikiem ryzyka jest również występowanie PCOS w rodzinie .
Objawy zespołu policystycznych jajników
Kobiety chorujące na PCOS zgłaszają obniżoną jakość życia związaną ze zdrowiem (mierzoną za posrednictwem kwestionatiusza QOL) . Zarówno objawy zespołu policystycznych jajników jak i choroby współistniejące są bardzo obciążające dla pacjentek, które komunikują gorszy stan zdrowia w porównaniu do ich rówieśniczek bez PCOS .
Do objawów PCOS należą :
- Brak owulacji i zanik miesiączki,
- Pojawienie się cech męskich związanych z hiperandrogenizmem: przyrost masy ciała, wzrost tłuszczu trzewnego, hirsutyzm, łysienie typu męskiego, powiększenie łechtaczki, niski głos, łojotok (skóra tłusta) i trądzik, zaburzenia metaboliczne, w tym insulinooprność,
- Rogowacenie ciemne skóry w obrębie szyi, pach, ud i piersi,
- Zwiększona ochota na słodycze,
- Częste oddawanie moczu, opóźnione gojenie ran, zmęczenie, niewyraźne widzenie, uczucie mrowienia, wahania nastroju, lęki i epizody depresji,
- Ból w obrębie miednicy, gorączka, nudności, wymioty, dolegliwości układu moczowego, zaparcia.
PCOS a zaburzenia cyklu miesiączkowego
Zespół policystycznych jajników polega na powstawaniu torbieli w pęcherzykach antralnych jajników, co dzieje się na skutek braku równowagi żeńskich hormonów płciowych i podwyższonego stężenia androgenów . Czynnikiem odpowiedzialnym za PCOS jest także zaburzone wydzielanie hormonu uwalniającego gonadotropinę (GnRH) z podwzgórza . GnRH pobudza przysadkę mózgową do wydzielania hormonu folikulotropowego (FSH) i hormonu luteinizującego (LH), które są niezbędne podczas dwóch odrębnych faz cyklu miesiączkowego. Z uwagi na niedobór tych hormonów w PCOS, komórka jajowa albo nie jest uformowana, albo nie może zostać uwolniona z pęcherzyka. Tak więc cykl zostaje zakłócony i pojawia się brak miesiączki .
Powstające przy PCOS torbiele są wypełnione wodą i zawierają komórkę jajową, która w normalnych warunkach powinna zostać usunięta w celu ewentualnego zapłodnienia. Komórka jajowa przekształcona w cystę nazywana jest torbielą czynnościową. Przekształcenie to zapobiega owulacji, a to z kolei przyczynia się do zaburzeń cyklu miesiączkowego i braku menstruacji. Często również zdarza się, że cysty osiągają duże rozmiary (około 10 mm), tym samym powodując zwiększenie objętości jajników, które mogą osiągnąć nawet 10 cm. Gdy w pęcherzykach jajnikowych powtanie wiele torbieli, diagnozuje się PCOS .
Zespół policystycznych jajników a ciąża
Brak owulacji i zaburzenia miesiączkowania uniemożliwiają zapłodnienie, przez co zajście w ciążę staje się utrudnione . Po zajściu w ciążę kobiety z PCOS są narażone na zwiększone ryzyko cukrzycy ciążowej, nadciśnienia indukowanego ciążą i stanu przedrzucawkowego. Utrzymanie ciąży przy PCOS może być trudne, ponieważ wzrasta również ryzyko poronienia i niskiej masy urodzeniowej dziecka .
uwaga!
Zajście w ciążę przy PCOS jest możliwe. Przygotowanie do ciąży oraz jej utrzymanie powinny odbywać się pod kontrolą ginekologa. Szanse na ciążę wzrastają wraz ze spadkiem masy ciała.
Objawy psychiczne w zespole policystycznych jajników
PCOS wiąże się z częstszym występowaniem zaburzeń psychicznych, zwłaszcza depresyjnych i lękowych .
Zaburzenia depresyjne i lękowe wśród kobiet z PCOS są najczęściej związane z zaburzeniami obrazu własnego ciała , co często prowadzi do rozwoju zaburzeń odżywiania . Poprawa obrazu własnego ciała oraz leczenie zaburzeń odżywiania mogą zatem zmniejszyć objawy depresyjne i lęk u kobiet z PCOS. Zarówno zaburzenia odżywiania jak i dystres związany z obrazem własnego ciała dodatkowo utrudniają utratę wagi, co podkreśla znaczenie rutynowych badań przesiewowych w kierunku tych zaburzeń oraz stosowania interwencji, takich jak terapia poznawczo-behawioralna .
Zespół policystycznych jajników a tycie
Towarzyszący PCOS hiperandrogenizm przyczynia się do pojawienia się u kobiet przyrostu masy ciała, otyłości brzusznej oraz rozrostu tłuszczu wisceralnego (trzewnego) . Dodatkowo związane z PCOS insulinooporność i hiperinsulinemia prowadzą do odkładania się tłuszczu w obrębie brzucha i otłuszczenie centralne . U większości kobiet z PCOS wskaźnik masy ciała (BMI) wynosi 30 lub więcej .
Wypadanie włosów w zespole policystycznych jajników
Wypadanie włosów i tak zwane łysienie androgenowe (typu męskiego) również wiąże się z nadmiernym stężeniem męskich hormonów płciowych u kobiet z PCOS . Wzory wypadania włosów u kobiet z hiperandrogenemią są różne. Zazwyczaj obejmują wierzchołek głowy lub tworzą rozlany wzór, podczas gdy u kobiet z cięższą hiperandrogenemią może wystąpić dwuskroniowa utrata włosów i utrata przedniej linii włosów .
PCOS a nadmierne owłosienie
Nadmierne owłosienie typu męskiego określane jest mianem hirsytuzmu. Jego główną przyczyną jest nadmierne stężenie androgenów we krwi. Do typowych okolic objętych hirsutyzmem należą obszar nad górną wargą, podbródek, klatka piersiowa, brzuch, kark, okolica lędźwiowa oraz uda i stopy. O ile w populacji ogólnej hirsutyzm dotyka około 4-11% kobiet, o tyle u kobiet z PCOS jest głównym przejawem hiperandrogenizmu, z częstością występowania szacowaną na 65-75%. Hirsutyzm w PCOS jest związany zarówno z nadmiarem androgenów jak i z indywidualną odpowiedzią jednostki włosowo-łojowej na androgeny .
Trądzik w zespole policystycznych jajników
Trądzik pospolity jest chorobą zapalną skóry o podłożu wieloczynnikowym. Najczęściej dotyczy osób między 15. a 19. rokiem życia. Współcześnie obserwuje się jednak wzrost występowania tego trądziku również u osób dorosłych - po 25. roku życia, zwłaszcza u kobiet . Istnieje hipoteza, że hiperandrogenizm przyczynia się do rozwoju trądziku u dorosłych kobiet. W obrębie gruczołów włosowo-łojowych znajdują się bowiem receptory androgenowe . Dodatkowo obecne są w nich enzymy, które przekształcają testosteron w dihydrotestosteron oraz siarczan dehydroepiandrosteronu (DHEAS) do dihydrotestosteronu , a także receptory dla naskórkowego czynnika wzrostu, IGF-1 i czynnika wzrostu keratynocytów . Te i wiele innych czynniów powodują, że hiperandrogenizm sprzyja rozwojowi trądziku poprzez zwiększenie produkcji łoju, ale głównie poprzez zmianę jego profilu lipidowego .
Jakie badania wykonać?
Zespół policystycznych jajników daje nieswoiste objawy, w związku z czym jego diagnostyka bywa trudna. W przypadku podejrzenia PCOS należy odbyć konsultację ginekologiczną, podczas której lekarz przeprowadza wywiad z pacjentką oraz wykonuje badanie ginekologiczne i USG. Jeżeli konieczne jest poszerzenie diagnostyki, pacjentka kierowana jest na badania krwi.
Diagnostyka zespołu policystycznych jajników opiera się o kryteria Rotterdamskie .
Do rozpoznania PCOS konieczne jest spełnienie dwóch z trzech poniższych kryteriów:
- Obecność objawów manifestujących hiperandrogenizm, takich jak zaburzenia cyklu miesiączkowego, brak owulacji, problem z zajściem w ciążę, otyłość brzuszna, trądzik, łysienie androgenowe, hirsytuzm.
- Brak owulacji lub rzadka owulacja.
- Policystyczny obraz jajników w USG, który charakeryzuje się objętością jajnika wynoszącą około 10 cm3 oraz obecnością co najmniej 20 pęcherzyków o średnicy 2-9 mm w jednym lub w obu jajnikach .
Ponadto ginekolog zleca badania krwi, które warto wykonać przy podejrzeniu PCOS . Badania diagnostyczne należy wykonać w 3-5 dniu cyklu.
Należą do nich:
- Stężenie testosteronu całkowitego i wolnego,
- SHBG,
- Androstendion,
- Dehydroepiandrosteron (DHEA-S),
- Hormon luteinizujący (LH),
- Hormon folikulotropowy (FSH).
W celu poszerzenia diagnostyki o insulinooporność i hiperlipidemię, warto wykonać również:
- Test OGTT (ang. oral glucose tolerance test) - doustny test obciążenia glukozą,
- Stężenie insuliny na czczo,
- Profil lipidowy.
uwaga!
Zespół policystycznych jajników może pojawić się również u dziewcząt w wieku nastolenim. Rozpoznanie PCOS u nastolatek jest szczególnie trudne ze względu na problemy związane z intesywnym rozwojem, gdyż wiele objawów, w tym trądzik, nieregularne miesiączki i hiperinsulinemia, występuje często w normalnym okresie dojrzewania. Warto zachować czujność zwłaszcza u dziewcząt, które chorują na cukrzycę typu 1, ponieważ wiąże się ze zwiększonym ryzykiem hiperandrogenizmu jajnikowego. Nastolatki z PCOS są bardziej narażone na problemy zdrowotne w późniejszym życiu, takie jak cukrzyca, choroby układu krążenia i bezpłodność. Metody leczenia nastolatek z PCOS obejmują dietę i ćwiczenia oraz stosowanie metforminy w połączeniu z lekami antyandrogenowymi .
Leczenie zespołu policystycznych jajników
Leczenie PCOS powinno być interdyscyplinarne. Pacjentki powinny być pod stałą opieką ginekologa lub ginekologa-endokrynologa oraz lekarza rodzinnego, który będzie regularnie monitorował jej stan zdrowia i ewentualny rozwój zaburzeń metabolicznych, a także w przypadku postępu choroby - kierował na konsultacje specjalistyczne. W przypadku rozwiniętej otyłości konieczna jest konsultacja z dietetykiem.
Możliwości terapeutyczne PCOS wahają się od farmakologicznych do chirurgicznych.
Doustne tabletki antykoncepcyjne na PCOS
Antykoncepcja hormonalna przyjmowana przez 6 miesięcy łagodzi hiperandrogenizm i reguluje cykl menstruacyjny, hamując owulację i zapobiegając powstawaniu torbieli. Terapia tabletkami antykoncepcyjnymi normalizuje także parametry metaboliczne, w tym stężenie glukozy i insuliny oraz lipidów.
Czy metformina leczy PCOS?
Metformina oprócz tego, że obniża stężenie glukozy we krwi, zwiększa wrażliwość tkanek na insulinę. Metformina znacznie poprawia jakość życia pacjentek z PCOS dzięki temu, że obniża parametry takie jak insulina, androgeny, wolny testosteron, jednocześnie zwiększając SHBG oraz białko wiążącego insulinopodobny czynnik wzrostu-1 (ang. insulin-like growth factor-binding protein-1, IGFBP-1).
Eksenatyd i liraglutyd na PCOS
Eksenatyd i liraglutyd to leki stosowane w terapii cukrzycy i otyłości. Są to leki inkretynowe, tzw. analogi receptora glukagonopodobnego peptydu-1 (ang. Glucagon-Like Peptide-1, GLP-1). Stosowane w monoterapii lub w skojarzeniu z metforminą mogą zmniejszać masę ciała pacjentek z PCOS oraz normalizować parametry metaboliczne i hormonalne, markery stanu zapalnego oraz cykl miesiączkowy.
Antyandrogeny na PCOS
W leczeniu hiperandrogenizmu związanego z PCOS, stosuje się leki nazywane antyandrogenami, takie jak spironolakton, octan cyproteronu, flutamid i finasteryd, które zmniejszają stężenie męskich hormonów i tym samym redukują ich negatywne skutki.
Izotretynoina a PCOS
Stosowanie izotretynoiny jest dodatnio skorelowane ze zmniejszeniem nasilenia trądziku oraz co ciekawe - ze zmniejszeniem stężenia wolnego testosteronu i insuliny oraz zmniejszeniem hirsutyzmu .
Chirurgiczne leczenie PCOS
Jeśli torbiele nie ustępują po kilku miesiącach i stwarzają ryzyko skrętu jajnika, należy je usunąć chirurgicznie. Można to osiągnąć przez laparoskopię lub laparotomię. Za pomocą laparoskopu torbiel usuwa się przez nacięcia wykonane na linii włosów łonowych. W przypadku dużych torbieli stosuje się laparotomię. W ciężkich przypadkach usuwa się oba jajniki, macicę, fałd tkanki tłuszczowej i niektóre węzły chłonne.
uwaga!
Szybkie wykrycie, włączenie odpowiedniego leczenia oraz zmiana stylu życia wiążą się z zatrzymaniem postępu choroby oraz ze zmniejszeniem wpływu zaburzeń na życie pacjentek.
Do czego prowadzi nieleczony zespół policystycznych jajników?
Nieleczony zespół policystycznych jajników może przyczynić się do niepłodności oraz chorób metabolicznych, w tym chorób sercowo-naczyniowych, cukrzycy typu 2 czy NAFLD .
PCOS może narazić kobietę na ryzyko raka macicy, ponieważ panujący wysoki poziom estradiolu i brak progesteronu z powodu nieprawidłowego funkcjonowania jajników zwiększa ryzyko rozrostu endometrium .
Do powikłań nieleczonego PCOS należy również zespół hiperstymulacji jajników (ang. ovarian hyperstimulation syndrome, OHSS). Jest to stan gromadzenia się płynu w jamie brzusznej i klatce piersiowej (wodobrzusze i wysięk opłucnowy), będący następstwem powikłań indukcji owulacji i jest spowodowany zwiększoną przepuszczalnością naczyń. OHSS może objawiać się trudnościami z oddychaniem, zatorowością płucną, niewydolnością nerek, nierównowagą jonową, zakrzepicą żył głębokich, hipowolemią, pęknięciem torbieli w jajniku prowadzącym do krwotoku, skrętem jajnika, a także utratą ciąży w wyniku poronienia. W ciężkich przypadkach OHSS może prowadzić do śmierci w następstwie hipowolemii, nadkrzepliwości, zapaści oddechowej i krążeniowej .
Czy zespół policystycznych jajników jest uleczalny?
PCOS nie jest chorobą uleczalną. Jednak dzięki odpowiedniemu leczeniu, diecie oraz regularnej aktywności fizycznej można zmniejszyć dolegliwości spowodowane PCOS i powstrzymać jego rozwój.
Choroby współistniejące
W związku z tym, że zespół policystycznych jajników manifestuje się w różnych obszarach oraz zaburza pracę wielu narządów i układów narządów, współwystępują z nim także liczne jednostki chorobowe.
1. Otyłość. Nadwaga i otyłość są jednym z najczęstszych problemów zgłaszanych przez pacjentki z PCOS . W zależności od pochodzenia etnicznego oraz badanej populacji, częstość występowania otyłości wśród pacjentek z PCOS waha się między 50-80% . Ryzyko otyłości u kobiet z PCOS jest czterokrotnie wyższe w odniesieniu do grupy kontrolnej. Dodatkowo, ryzyko jest wyższe u kobiet rasy białej . Co istone, również występowanie PCOS jest dodatnio skorelowane z długotrwałą nadwagą i otyłością, a ryzyko jego rozwoju wiąże się z intensywnym wzrostem już od najmłodszych lat (już od około 5. roku życia) . Ryzyko rozwoju otyłości wśród pacjentek z PCOS rośnie wraz z wiekiem . Odkładanie się tłuszczu w okolicach jamy brzusznej oraz tłuszczu wisceralnego, dodatkowo predysponuje do innych powikłań kardiometabolicznych .
2. Insulinooporność i cukrzyca typu 2. Zaburzona gospodarka węglowodanowa, w tym upośledzona tolerancja glukozy, insulinooporność i cukrzyca typu 2, jest dodatnio skorelowana z występowaniem PCOS. Nieprawidłowa tolerancja glukozy jest trzykrotnie częstsza u kobiet z PCOS, niezależnie od BMI .
Wykazano również, że PCOS jest związany ze zwiększonym ryzykiem cukrzycy typu 2, a dodatkowo jest nasilone u kobiet powyżej 40. roku życia, niezależnie od BMI .
3. Dyslipidemia i choroby sercowo-naczyniowe. Zaburzenia lipidowe, przejawiające się wysokim stężeniem triglicerydów oraz niskim stężeniem HDL-C, są najczęstszą nieprawidłowością metaboliczną wykrywaną przy PCOS . U kobiet z PCOS obserwuje się także wysokie stężenie LDL-C oraz aterogennych liporotein, co wskazuje na zwiększone ryzyko powikłań sercowo-naczyniowych . Co ważne, częstość występowania dyslipidemii u kobiet z PCOS rośnie wraz z wiekiem . Istnieją dowody potwierdzające zwiększoną częstość występowania subklinicznej miażdżcycy tętnic u kobiet z PCOS . Doniesienia sugerują również wyższe ryzyko udaru mózgu i zawału mięsnia sercowego u kobiet z PCOS .
4. Zespół metaboliczny. Kobiety w wieku rozrodczym z PCOS mają dwukrotnie wyższe ryzyko wystąpienia zespołu metabolicznego niż kobiety zdrowe . Co istotniejsze, u nastolatek z PCOS ryzyko wystąpienia zespołu metabolicznego jest co najmniej dwukrotnie większe niż u dziewcząt bez PCOS .
5. Niealkoholowa stłuszczeniowa choroba wątroby (NAFLD). Ryzyko rozwoju NAFLD jest zwiększone u kobiet z PCOS. Rozwój NAFLD u kobiet z PCOS wiąże się z insulinoopornością, hiperandrogenemią, otyłością, dysfunkcją tkanki tłuszczowej i stanem zapalnym. Ponadto istnieje możliwa rola mikrobiomu jelitowego i dysfunkcji na poziomie komórkowym w utrzymaniu NAFLD u kobiet z PCOS .
6. Trądzik. Częstość występowania trądziku u kobiet z PCOS jest 1,6-krotnie wyższa niż wśród zdrowych kobiet . Nasilenie trądziku wśród kobiet z PCOS jest dodatnio skorelowane z podwyższonym stężeniem testosteronu całkowitego, testosteronu wolnego, siarczanu dehydroepiandrosteronu (DHEA-SO4) oraz kortyzolu. Co ciekawe, zwiększone stężenie androstendionu nie ma wpływu na nasilenie zmian. Warto również wspomnieć, że zwiększone stężenie glukozy we krwi u kobiet z PCOS było proporcjonalne do nasilenia zmian trądzikowych . Co więcej, im wyższy BMI u kobiet z PCOS, tym większe nasilenie trądziku . Do czynników zastrzających trądzik przy PCOS należą zespół napięcia przedmiesiączkowego (PMS) oraz stres.
7. Niepłodność. Zespół policystycznych jajników jest jedną z głównych przeczyn niepłodności u kobiet. Co więcej, powiązana z PCOS otyłość również jest związana ze zwiększonym ryzykiem obniżenia płodności i niepłodności . Za potencjalne przyczyny niepłodności przy PCOS uważa się zaburzenia cyklu menstruacyjnego oraz brak owulacji, stan zapalny oraz nadmierną masę ciała. Jednak badacze nie wykluczają również czynników genetycznych, które mogą brać udział w rozwoju choroby .
8. Bezdech senny. Obturacyjny bezdech senny jest najczęstszym zaburzeniem snu u kobiet z PCOS - ryzyko jego rozwoju jest nawet 10-krotnie wyższe . Głównymi przczynami tego związku są otyłość i rosnący wiek. Obturacyjny bezdech senny może przyczyniać się do insulinooporności i nietolerancji glukozy u kobiet z PCOS, a tym samym zwiększać ryzyko metaboliczne . Jest on także silnie związany ze zwiększonym ryzykiem dyslipidemii i nadciśnienia tętniczego w PCOS, niezależnie od BMI .
9. Depresja. Częstość występowania depresji jest wyższa w populacji kobiet z PCOS niż w populacji ogólnej - 27% kobiet z PCOS choruje na depresję . Zaburzenia depresyjne pojawiające się przy PCOS wyraźnie obniżają jakość życia pacjentek. Zarówno u pacjentek z PCOS jak i z depresją, obserwowana jest silna utrata poczucia własnej wartości, którą w dużej mierze (ale nie wyłącznie) można przypisać takim czynnikom jak otyłość, trądzik, łysienie androgenowe czy hirsutyzm. Jeśli chodzi natomiast o bezpośrednią przyczynę współistnienia PCOS i depresji, za prawdopodobną uważa się ogólnoustrojowy stan zapalny, towarzyszący obydwu chorobom. Ponadto potencjalną przyczyną tej zależności jest przekraczanie markerów stanu zapalnego, których stężenie jest podwyższone przy PCOS, przez barierę krew-mózg, prowadząc do rozwoju depresji. Nie bez znaczenia pozostają również takie czynniki jak podwyższone stężenie kortyzolu oraz androgenów we krwi, niedobór witaminy D, a także kwestia neuroprzekaźników, monoaminooksydazy (MAO) i insulinopodobnego czynnika wzrostu-1 ( IGF-1) .
10. Zaburzenia lękowe. Według badań przeprowadzonych wśród kobiet z PCOS aż 50% cierpi na zaburzenia lękowe . U podłoża zaburzeń lękowych i depresyjnych mogą leżeć czynniki takie jak niepłodność , zaburzenia obrazu własnego ciała oraz niska samoocena .
Dieta w zespole policystycznych jajników
Dieta u kobiet z PCOS wdrażana jest w zależności od chorób towarzyszących. Najczęściej jednak interwencja żywieniowa polega na włączeniu diety redukcyjnej lub pozwalającej na utrzymanie masy ciała w normie. Istotna jest również zawartość tłuszczu w diecie, należy ograniczać zwłaszcza nasycone kwasy tłuszczowe. Dieta powinna być oparta o pokarmy o niskim ideksie glikemicznym oraz o wysokiej zawartości antyoksydantów. Bardzo ważne jest również wdrożenie regularnej aktywności fizycznej .
Więcej podobnych treści
Zespół jelita drażliwego dieta
- Natalia Kalinowska
- 03 lutego 2023
Jarzębina
- mgr Mateusz Durbas
- 27 stycznia 2023
Insulinooporność
- Natalia Kalinowska
- 06 kwietnia 2023
Pirosiarczyn sodu (E223)
- Paulina Styś-Nowak
- 07 lutego 2023
Błękit brylantowy FCF (E133)
- Paulina Styś-Nowak
- 07 lutego 2023
Czerwień koszenilowa (E124)
- Paulina Styś-Nowak
- 09 marca 2023
Spis badań i źródeł
- Acmaz G., Cınar L., Acmaz B., Aksoy H., Kafadar Y.T. i wsp.: The Effects of Oral Isotretinoin in Women with Acne and Polycystic Ovary Syndrome, Biomed Res Int 2019, 2019: 2513067.
- Ajmal N., Khan S.Z., Shaikh R.: Polycystic ovary syndrome (PCOS) and genetic predisposition: A review article, Eur J Obstet Gynecol Reprod Biol X 2019, 3: 100060.
- Alur-Gupta S., Chemerinski A., Liu C., Lipson J., Allison K. i wsp.: Body-image distress is increased in women with polycystic ovary syndrome and mediates depression and anxiety, Fertil Steril 2019, 112(5): 930-938.e1.
- Armanini D., Bordin L., Donà G., Sabbadin C., Bakdounes L. i wsp.: Polycystic ovary syndrome: Implications of measurement of plasma aldosterone, renin activity and progesterone, Steroids 2012, 77: 655–658.
- Armanini D., Boscaro M., Bordin L., Sabbadin C.: Controversies in the Pathogenesis, Diagnosis and Treatment of PCOS: Focus on Insulin Resistance, Inflammation, and Hyperandrogenism, Int J Mol Sci 2022, 23(8): 4110.
- Bani Mohammad M., Majdi Seghinsara A.: Polycystic Ovary Syndrome (PCOS), Diagnostic Criteria, and AMH, Asian Pac J Cancer Prev 2017, 18(1): 17-21.
- Barnard L., Ferriday D., Guenther N., Strauss B., Balen A.H. i wsp.: Quality of life and psychological well being in polycystic ovary syndrome, Hum Reprod 2007, 22: 2279-2286.
- Basirat Z., Faramarzi M., Chehrazi M., Amiri M., Ghofrani F. i wsp.: Differences between infertile women with and without PCOS in terms of anxiety, coping styles, personality traits, and social adjustment: a case-control study, Arch Gynecol Obstet 2020, 301(2): 619-626.
- Bates G.W., Legro R.S.: Longterm management of Polycystic Ovarian Syndrome (PCOS), Mol Cell Endocrinol 2013, 373(1-2): 91-97.
- Behboudi-Gandevani S., Amiri M., Bidhendi Yarandi R., Noroozzadeh M., Farahmand M. i wsp.: The risk of metabolic syndrome in polycystic ovary syndrome: A systematic review and meta-analysis, Clin Endocrinol (Oxf) 2018, 88(2): 169-184.
- Carmina E., Azziz R., Bergfeld W., Escobar-Morreale H.F., Futterweit W. i wsp.: Female Pattern Hair Loss and Androgen Excess: A Report From the Multidisciplinary Androgen Excess and PCOS Committee, J Clin Endocrinol Metab 2019, 104(7): 2875-2891.
- Carmina E.: Cutaneous manifestations of polycystic ovary syndrome, Curr Opin Endocrinol Metab Res 2020, 12: 49-52.
- Cena H., Chiovato L., Nappi R.E.: Obesity, Polycystic Ovary Syndrome, and Infertility: A New Avenue for GLP-1 Receptor Agonists, J Clin Endocrinol Metab 2020, 105(8): e2695–709.
- Chanyachailert P., Chularojanamontri L., Chantrapanichkul P., Tuchinda P., Wongwananuruk T. i wsp.: Adult female acne: Clinical characteristics and factors significantly associated with polycystic ovary syndrome, Australas J Dermatol 2021, 62(4): e532-e538.
- Coffey S., Bano G., Mason H.D.: Health-related quality of life in women with polycystic ovary syndrome: a comparison with the general population using the Polycystic Ovary Syndrome Questionnaire (PCOSQ) and the Short Form-36 (SF-36), Gynecol Endocrinol 2006, 22: 80-86.
- Cooney L.G., Dokras A.: Beyond fertility: polycystic ovary syndrome and long-term health, Fertil Steril 2018, 110: 794-809.
- Cooney L.G., Lee I., Sammel M.D., Dokras A.: High prevalence of moderate and severe depressive and anxiety symptoms in polycystic ovary syndrome: a systematic review and meta-analysis, Hum Reprod 2017, 32: 1075-1091.
- Cooney L.G., Milman L.W., Hantsoo L., Kornfield S., Sammel M.D. i wsp.: Cognitive-behavioral therapy improves weight loss and quality of life in women with polycystic ovary syndrome: a pilot randomized clinical trial, Fertil Steril 2018, 110(1): 161-171.e1.
- Daan N.M., Louwers Y.V., Koster M.P., Eijkemans M.J., de Rijke Y.B. i wsp.: Cardiovascular and metabolic profiles amongst different polycystic ovary syndrome phenotypes: who is really at risk?, Fertil Steril 2014, 102(5): 1444-1451.
- Damone A.L., Joham A.E., Loxton D., Earnest A., Teede H.J. i wsp.: Depression, anxiety and perceived stress in women with and without PCOS: a community-based study, Psychol Med 2019, 49(9): 1510-1520.
- Del Rosso J.O., Kircik L.H., Stein Gold L., Thiboutot D.: Androgens, androgen receptors, and the skin: from the laboratory to the clinic with emphasis on clinical and therapeutic implications, J Drugs Dermatol 2020, 19: 30-35.
- Diamanti-Kandarakis E., Dunaif A.: Insulin resistance and the polycystic ovary syndrome revisited: An update on mechanisms and implications, Endocr Rev 2012, 33: 981–1030.
- Dumesic D.A., Abbott D.H., Sanchita S., Chazenbalk G.D.: Endocrine-Metabolic Dysfunction in Polycystic Ovary Syndrome: an Evolutionary Perspective, Curr Opin Endocr Metab Res 2020, 12: 41-48.
- Ehrmann D.A.: Metabolic dysfunction in PCOS: Relationship to obstructive sleep apnea, Steroids 2012, 77(4): 290-294.
- Fazleen N.E., Whittaker M., Mamun A.: Risk of metabolic syndrome in adolescents with polycystic ovarian syndrome: A systematic review and meta-analysis, Diabetes Metab Syndr 2018, 12: 1083-1090.
- Franik G., Bizoń A., Włoch S., Kowalczyk K., Biernacka-Bartnik A. i wsp.: Hormonal and metabolic aspects of acne vulgaris in women with polycystic ovary syndrome, Eur Rev Med Pharmacol Sci 2018, 22(14): 4411-4418.
- Gibson-Helm M., Teede H., Dunaif A., Dokras A.: Delayed Diagnosis and a Lack of Information Associated With Dissatisfaction in Women With Polycystic Ovary Syndrome, J Clin Endocrinol Metab 2017, 102: 604-612.
- Goodman N.F., Cobin R.H., Futterweit W., Glueck J.S., Legro R.S. i wsp.: AMERICAN ASSOCIATION OF CLINICAL ENDOCRINOLOGISTS, AMERICAN COLLEGE OF ENDOCRINOLOGY, AND ANDROGEN EXCESS AND PCOS SOCIETY DISEASE STATE CLINICAL REVIEW: GUIDE TO THE BEST PRACTICES IN THE EVALUATION AND TREATMENT OF POLYCYSTIC OVARY SYNDROME - PART 1, Endocr Pract 2015, 21(11): 1291-1300.
- Heidarzadehpilehrood R., Pirhoushiaran M., Abdollahzadeh R., Binti Osman M., Sakinah M. i wsp.: A Review on CYP11A1, CYP17A1, and CYP19A1 Polymorphism Studies: Candidate Susceptibility Genes for Polycystic Ovary Syndrome (PCOS) and Infertility, Genes (Basel) 2022, 13(2): 302.
- Hoeger K.M., Dokras A., Piltonen T.: Update on PCOS: Consequences, Challenges, and Guiding Treatment, J Clin Endocrinol Metab 2021, 106(3): e1071-e1083.
- Homburg R.: Pregnancy complications in PCOS, Best Pract Res Clin Endocrinol Metab 2006, 20(2): 281-292.
- Hung J.H., Hu L.Y., Tsai S.J., Yang A.C., Huang M.W. i wsp.: Risk of psychiatric disorders following polycystic ovary syndrome: a nationwide population-based cohort study, PLoS One 2014, 9(5): e97041.
- Joshi R.D., Sawant N., Mayadeo N.M.: How Common are Depressive-Anxiety States, Body Image Concerns and Low Self-Esteem in Patients of PCOS?, J Obstet Gynaecol India 2022, 72(1): 72-77.
- Karjula S., Morin-Papunen L., Franks S., Auvinen J., Järvelin M.R. i wsp.: Population-based Data at Ages 31 and 46 Show Decreased HRQoL and Life Satisfaction in Women with PCOS Symptoms, J Clin Endocrinol Metab 2020, 105(6): 1814–1826
- Koivuaho E., Laru J., Ojaniemi M., Puukka K., Kettunen J. i wsp.: Age at adiposity rebound in childhood is associated with PCOS diagnosis and obesity in adulthood-longitudinal analysis of BMI data from birth to age 46 in cases of PCOS, Int J Obes (Lond) 2019, 43(7): 1370-1379.
- Kolhe J.V., Chhipa A.S., Butani S., Chavda V., Patel S.S.: PCOS and Depression: Common Links and Potential Targets, Reprod Sci 2022, 29(11): 3106-3123.
- Kumar P., Sait S.F., Sharma A., Kumar M.: Ovarian hyperstimulation syndrome, J Hum Reprod Sci 2011, 4(2): 70-75.
- Kłósek P., Grosicki S., Całyniuk B.: Dietoterapia w zespole policystycznych jajników - zalecenia praktyczne, Forum Zaburzeń Metabolicznych 2017, tom 8, nr 4, 148–154.
- Lee I., Cooney L.G., Saini S., Sammel M.D., Allison K.C. i wsp.: Increased odds of disordered eating in polycystic ovary syndrome: a systematic review and meta-analysis, Eat Weight Disord 2019, 24: 787-797.
- Li X., Feng Y., Lin J.F., Billig H., Shao R.: Endometrial progesterone resistance and PCOS, J Biomed Sci 2014, 21(1): 2.
- Lim S.S., Davies M.J., Norman R.J., Moran L.J.: Overweight, obesity and central obesity in women with polycystic ovary syndrome: a systematic review and meta-analysis, Hum Reprod Update 2012, 18: 618-637.
- Madnani N., Khan K., Chauhan P., Parmar G.: Polycystic ovarian syndrome, Indian J Dermatol Venereol Leprol 2013, 79(3): 310-321.
- Makki K., Froguel P., Wolowczuk I.: Adipose tissue in obesity-related inflammation and insulin resistance: Cells, cytokines, and chemokines, ISRN Inflamm 2013, 2013: 139239.
- Meyer M.L., Malek A.M., Wild R.A., Korytkowski M.T., Talbott E.O.: Carotid artery intima-media thickness in polycystic ovary syndrome: a systematic review and meta-analysis, Hum Reprod Update 2012, 18: 112-126
- Ollila M.E., Kaikkonen K., Järvelin M.R., Huikuri H.V., Tapanainen J.S. i wsp.: Self-Reported Polycystic Ovary Syndrome Is Associated With Hypertension: A Northern Finland Birth Cohort 1966 Study, J Clin Endocrinol Metab 2019, 104(4): 1221-1231.
- Ollila M.M., Piltonen T., Puukka K., Ruokonen A., Järvelin M.R. i wsp.: Weight Gain and Dyslipidemia in Early Adulthood Associate With Polycystic Ovary Syndrome: Prospective Cohort Study, J Clin Endocrinol Metab 2016, 101(2): 739-747.
- Olszanecka-Glinianowicz M., Zachurzok A., Drosdzol-Cop A., Bożętowicz-Wikarek M., Owczarek A. i wsp.: Circulating Anti-Müllerian Hormone Levels in Daughters of Women with and without Polycystic Ovary Syndrome, Horm Res Paediatr 2016, 85(6): 372-378.
- Otto-Buczkowska E., Grzyb K., Jainta N.: Polycystic ovary syndrome (PCOS) and the accompanying disorders of glucose homeostasis among girls at the time of puberty, Pediatr Endocrinol Diabetes Metab 2018, 24(1): 40-44.
- Parker J., O’Brien C., Hawrelak J.: A narrative review of the role of gastrointestinal dysbiosis in the pathogenesis of polycystic ovary syndrome, Obstet Gynecol Sci 2022, 65: 14–28.
- Patel S.: Polycystic ovary syndrome (PCOS), an inflammatory, systemic, lifestyle endocrinopathy, J Steroid Biochem Mol Biol 2018 Sep, 182: 27-36.
- Patel S.: Polycystic ovary syndrome (PCOS), an inflammatory, systemic, lifestyle endocrinopathy, J Steroid Biochem Mol Biol 2018, 182: 27-36.
- Pinola P., Puukka K., Piltonen T.T., Puurunen J., Vanky E. i wsp.: Normo- and hyperandrogenic women with polycystic ovary syndrome exhibit an adverse metabolic profile through life, Fertil Steril 2017, 107(3): 788-795.e2.
- Pirotta S., Joham A., Grieger J.A., Tay C.T., Bahri-Khomami M. i wsp.: Obesity and the Risk of Infertility, Gestational Diabetes, and Type 2 Diabetes in Polycystic Ovary Syndrome, Semin Reprod Med 2020, 38(6): 342-351.
- Ramezani Tehrani F., Behboudi-Gandevani S., Bidhendi Yarandi R., Saei Ghare Naz M., Carmina E.: Prevalence of acne vulgaris among women with polycystic ovary syndrome: a systemic review and meta-analysis, Gynecol Endocrinol 2021, 37(5): 392-405.
- Roe A., Hillman J., Butts S., Smith M., Rader D. i wsp.: Decreased cholesterol efflux capacity and atherogenic lipid profile in young women with PCOS, J Clin Endocrinol Metab 2014, 99(5): E841-7.
- Rosenfield R.L., Ehrmann D.A.: The Pathogenesis of Polycystic Ovary Syndrome (PCOS): The Hypothesis of PCOS as Functional Ovarian Hyperandrogenism Revisited, Endocr Rev 2016, 37(5): 467-520.
- Rotterdam ESHRE/ASRM-Sponsored PCOS Consensus Workshop Group, Revised 2003 consensus on diagnostic criteria and lonfg-term health risks related to polycystic ovary syndrome, Fertil Steril 2004, 81(1): 19-25.
- Rudnicka E., Suchta K., Grymowicz M., Calik-Ksepka A., Smolarczyk K. i wsp.: Chronic Low Grade Inflammation in Pathogenesis of PCOS, Int J Mol Sci 2021, 22(7): 3789.
- Sabbadin C., Andrisani A., Ambrosini G., Bordin L., Donà G. i wsp.: Aldosterone in gynecology and its involvement on the risk of hypertension in pregnancy, Front Endocrinol 2019, 10: 575.
- Sam S., Tasali E.: Role of obstructive sleep apnea in metabolic risk in PCOS, Curr Opin Endocr Metab Res 2021, 17: 46-51.
- Sawaya M.E., Price V.H.: Different levels of 5alpha-reductase type I and II, aromatase, and androgen receptor in hair follicles of women and men with androgenetic alopecia, J Invest Dermatol 1997, 109: 296-300.
- Shorakae S., Ranasinha S., Abell S., Lambert G., Lambert E. i wsp.: Interrelated effects of insulin resistance, hyperandrogenism, sympathetic dysfunction and chronic inflammation in PCOS, Clin Endocrinol 2018, 89: 628–633.
- Sirmans S.M., Pate K.A.: Epidemiology, diagnosis, and management of polycystic ovary syndrome, Clin Epidemiol 2013, 6: 1-13.
- Smyk W., Papapostoli I., Żorniak M., Sklavounos P., Blukacz Ł. i wsp.: Liver phenotypes in PCOS: Analysis of exogenous and inherited risk factors for liver injury in two European cohorts, Liver Int 2023, Epub ahead of print.
- Sobjanek M.: Choroby łojotokowe. Trądzik zwyczajny, [w:] Dermatologia i choroby przenoszone drogą płciową, Nowicki R.J., Majewski S., PZWL Wydawnictwo Lekarskie, Warszawa 2019.
- Spremović Rađenović S., Pupovac M., Andjić M., Bila J., Srećković S. i wsp.: Prevalence, Risk Factors, and Pathophysiology of Nonalcoholic Fatty Liver Disease (NAFLD) in Women with Polycystic Ovary Syndrome (PCOS), Biomedicines 2022, 10(1): 131.
- Spritzer P.M., Marchesan L.B., Santos B.R., Fighera T.M.: Hirsutism, Normal Androgens and Diagnosis of PCOS, Diagnostics (Basel) 2022, 12(8): 1922.
- Teede H., Deeks A., Moran L.: Polycystic ovary syndrome: a complex condition with psychological, reproductive and metabolic manifestations that impacts on health across the lifespan, BMC Med 2010, 8: 41.
- Teede H.J., Joham A.E., Paul E., Moran L.J., Loxton D. i wsp.: Longitudinal weight gain in women identified with polycystic ovary syndrome: results of an observational study in young women, Obesity (Silver Spring) 2013, 21(8): 1526-1532.
- Tilg H., Moschen A.R.: Inflammatory mechanisms in the regulation of insulin resistance, Mol Med 2008, 14: 222–231.
- Tremellen K., Pearce K.: Dysbiosis of Gut Microbiota (DOGMA) - A novel theory for the development of Polycystic Ovarian Syndrome, Med Hypotheses 2012, 79: 104–112.
- Tsutsumi R., Webster N.J.: GnRH pulsatility, the pituitary response and reproductive dysfunction, Endocr J 2009, 56(6): 729-737.
- Wang R., Li W., Bordewijk E.M., Legro R.S., Zhang H. i wsp.: Reproductive Medicine Network+, International Ovulation Induction IPDMA Collaboration, First-line ovulation induction for polycystic ovary syndrome: an individual participant data meta-analysis, Hum Reprod Update 2019, 25(6): 717-732.
- Wild R.A., Rizzo M., Clifton S., Carmina E.: Lipid levels in polycystic ovary syndrome: systematic review and meta-analysis, Fertil Steril 2011, 95: 1073-9e1-11.
- Yildiz B.O., Knochenhauer E.S., Azziz R.: Impact of obesity on the risk for polycystic ovary syndrome, J Clin Endocrinol Metab 2008, 93: 162–168.
- Zhuang S., Jing C., Yu L., Ji L., Liu W. i wsp.: The relationship between polycystic ovary syndrome and infertility: a bibliometric analysis, Ann Transl Med 2022, 10(6): 318.
Masz pytanie?
Jeśli chciałbyś wiedzieć więcej na ten temat lub wiesz jak uzupełnić artykuł, napisz do nas. Nasi specjaliści udzielą Tobie szybkiej odpowiedzi i przeanalizują proponowane zmiany w treści.
